女性不妊症の主な検査
問診

最初に、問診を行います。月経の状態や過去の妊娠・出産、既往歴(過去の病歴)、日頃の生活習慣などについてご質問をいたします。
医師のみではなく、看護師、胚培養士などに特別に相談がある場合は、遠慮なくお申し出ください。
超音波検査
不妊治療では最も頻繁に行われる非常に重要な検査です。子宮や卵巣などの状態を診察します。子宮筋腫や子宮内膜症、卵巣嚢腫などの病変が無いかなどがわかります。さらに子宮内膜、卵巣を経時的に観察することにより、卵胞(卵子の入った袋)の発育状況、排卵の確認など様々な情報が得られます。おなかの上から、プローブをあてる経腟超音波検査と腟にプローブを挿入する経腹超音波検査の二種類があり、必要に応じて使い分けています。
血液検査
ホルモンや糖尿病などの全身疾患に関する検査を行います。ホルモン検査では、女性ホルモン・男性ホルモン、卵胞刺激ホルモン、黄体形成ホルモンのほか、プロラクチンや甲状腺ホルモンなどの検査を行います。ホルモンは月経周期によっても少なからず変化しますので、月経期・黄体期などに分けて調べます。
AMH検査(抗ミュラー管ホルモン検査)
卵巣予備能を調べる検査で、卵巣年齢検査とも言われております。
AMH(抗ミュラー管ホルモン)は発育過程にある卵胞(卵子の入った袋)から分泌されます。血中AMH値が原始卵胞から発育する前胞状卵胞数を反映すると考えられます。つまり、原始卵胞(卵巣内で待機している卵胞)が少なくなってくると(卵巣予備能が低くなると)AMHの値は低くなります。
そのため、AMHは卵巣予備能(卵巣の中に残っている卵子の数の目安)の評価指数とされています。ただし、AMHの結果は、それだけで治療方針を決められるものではなく、その他の検査や年齢、不妊期間などと一緒に、総合的に治療方針を立てるための検査のひとつです。
- 当院のオーダーメード医療:
- その方個人、周期によって、人間の体はいつも同じ状態とは限りません。当院では型にはまった治療法のみではなく、AMH値、ホルモン値、超音波検査などを参考に、その方のその時の状態に最適な治療法を提供します。
着床前胚染色体異数性検査(PGT-A)に関して
PGT-Aとは、、、その前にPGTとは?
PGTとはPreimplantation Genetic Testingつまり着床前診断のことです。体外で受精させた胚の一部の細胞を用いて染色体や遺伝子の検査を行い、正常である可能性の高い胚だけを子宮に戻して育てることです。
着床前診断には大きく分けて3つあります。
- ①PGT-SR (Structural Rearrangements):染色体構造異常の可能性が低い胚を選択して移植
- ②PGT-M (Monogenic):遺伝病が発症しない胚を選択して移植
- ③PGT-A(aneuploidy):胚の染色体の数に異常がない胚を選択して移植
- ※注意:全てにおいて対象となる患者様には条件があります。
PGT-Aとは
【着床前胚染色体異数性検査(Preimplantation genetic testing for aneuploidy)】
体外受精や顕微授精によって得られた胚の染色体数を、移植する前に調べる検査です。流産を減らし、妊娠率や出産率を高めることを目的としています。
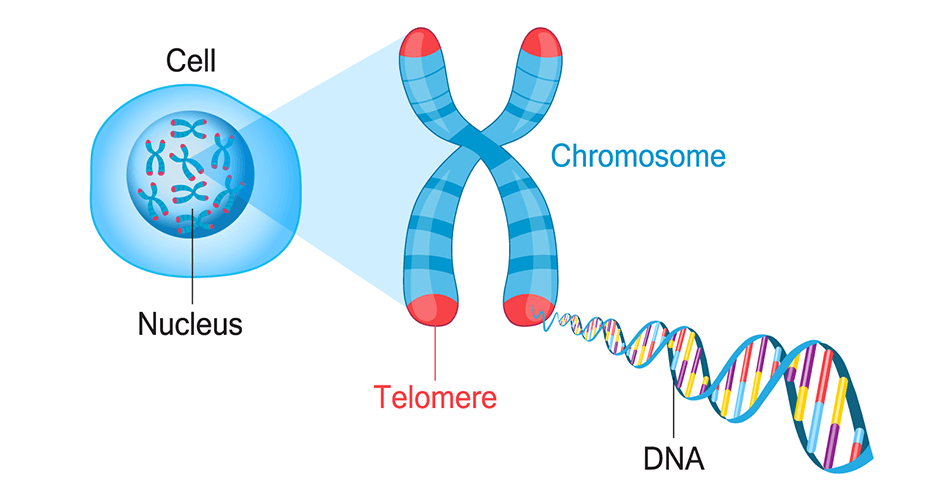
染色体とは
遺伝子の集合体です。ヒトの場合、23対(46本)持っています。その数が少なかったり多かったりすると不都合が生じて胚がうまく成長することができません。多くは着床しなかったり、着床できたとしても流産や死産になってしまいます。
PGT-Aの対象となる方
- ①体外受精・胚盤胞移植を受けたが、2回の胚移植で妊娠が成立していない方
ただし、重篤な合併症がある方は対象者となりません - ②妊娠を2回以上しているが、2回の妊娠が流産である反復流産の方
ただし、夫婦のいずれかに均衡型構造異常が認められる場合、子宮形態異常がある方、抗リン脂質抗体症候群と診断された方、重篤な合併症がある方は対象者となりません。 - ③夫婦のどちらかが染色体構造異常を持っている方
ただし、重篤な合併症がある方は対象者となりません。
PGT-Aの方法
採卵し体外受精や顕微授精により受精した胚を5日間以上培養し、胚盤胞まで成長した段階で、将来胎盤になる部分(栄養外胚葉=TE)から5細胞程度採取します。胚盤胞は一旦凍結保存され、採取した細胞を検査機関へ提出します。
メリット・デメリット
- <メリット>
- 流産のリスクが減る。
- 妊娠率が向上する。
- 妊娠前に行うため、中絶の回避。
- 出生前診断と比べ、検査が胎児や母体に対する侵襲度が低い。
- <デメリット>
- 検査の精度が100%ではない。
- 着床前診断の歴史が浅いため、胚を操作したことによる出生後の長期的なリスクが不明
- 胚盤胞がダメージを受ける可能性と、それによる妊娠率が低下の関係はまだ不明。ただし胚への安全性は問題ないと考えられている。
- 胚盤胞まで培養が条件なので、初期胚移植はできない。 検査の結果、移植できる胚が一つも無かった、ということもある。
ERA(子宮内膜着床能検査)(先進医療)
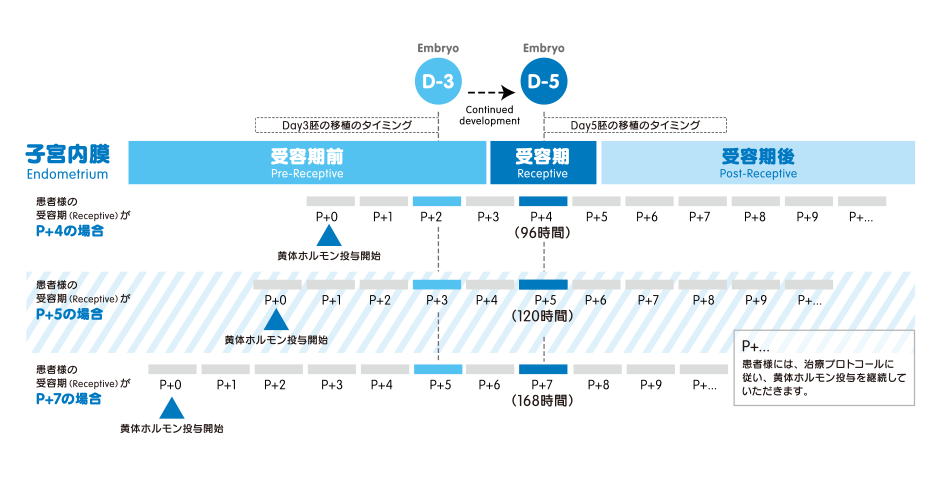
良質な受精卵を複数回移植しても妊娠に至らない場合の原因として子宮内膜の「着床の窓」が一致していない場合があります。「着床の窓」とは子宮内膜に受精卵が着床できる時期のことです。この時期はある程度共通していますが、個人差があることがあり、これを調べて適切な時期に胚移植することにより妊娠が可能になるのではないかという検査です。
ERAは患者様の着床時期子宮内膜組織の遺伝子解析をすることにより、適切な着床時期を知ることができます。そしてERAを受けられた方の30%近くが「着床の窓」の時期がずれていたという結果が分かってきております。
その方法は、黄体ホルモン(P)投与開始から5日後(約120時間後)に子宮内膜を採取します。この検査周期では移植は行いません。ERAに続けて胚移植を行うことが多いですが、この時の利点の一つとして前周期掻爬の効果があることもあげられます。
EMMA(子宮内膜マイクロバイオーム検査)(先進医療)
反復着床障害の方において子宮内の細菌バランスの重要性が指摘されています。EMMAは微生物学的視点から胚(受精卵)が子宮内膜と出会う際の子宮内環境を評価します。今まで子宮内は無菌であると考えられていましたが、最近の研究から子宮内にも細菌が存在することが明らかにされました。EMMAでは子宮内膜に存在していたラクトバチルス菌とその他の菌について調べ、かつ割合を示した上で、子宮内環境を良くする提案をいたします。生児出産された方、流産された方、不妊の方それぞれの子宮内の細菌叢を調べたところ違いが認められ、妊娠成功において子宮内細菌叢が関与しているという報告があります。
もしERAを行う予定がある場合は、ERAのために採取される組織片から同時にEMMAを行うことができます。
ALICE(感染性慢性子宮内膜炎検査)(先進医療)
EMMA同様に、反復着床障害の方の精密検査です。慢性子宮内膜炎とは、主に病原菌による子宮内膜の炎症が持続される状態を言います。慢性子宮内膜炎は不妊症の方の約30%が羅漢し、不育症(RPL)の方で60%、反復着床障害(RIF)の方で66%にも達するとの報告があります。ALICEは子宮内膜炎に関与することが言われている10種類の病原菌について、その有無と割合を調べる検査です。もしALICEの結果が陽性だった場合は、子宮内膜炎に関与している菌に対して適切な薬剤を提案します。
ALICEは通常、EMMAと同時に行うことが多く、もしERAを行う予定がある場合は、ERAのために採取される組織片から同時にALICEを行うことができます。
子宮内フローラ検査(先進医療)
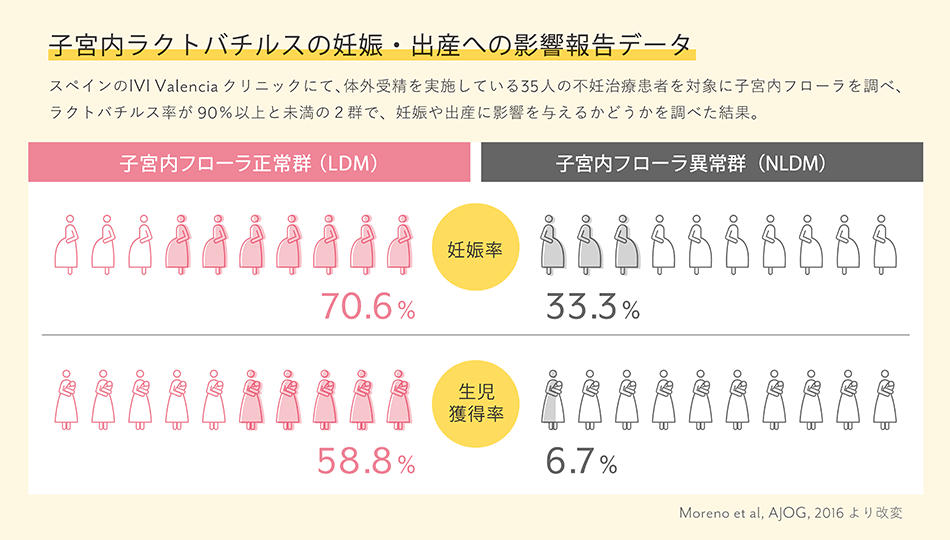
子宮内のラクトバチルス属菌の占有率は、妊娠成績と相関があるとの報告があります。
子宮内フローラ検査とは、腟または子宮内に存在する善玉菌・ラクトバチルス属菌の割合を調べる検査です。
検査は、ブラシを用いて子宮内腔液を採取しその中に含まれる細菌のDNAを専門の検査装置で分析してラクトバチルス属菌の割合を調べます。検体に含まれる細菌のDNAを検査するため、ラクトバチルス以外の細菌、常在菌や細菌性腟症の原因となる細菌の割合も1回の検査でわかります。
詳細は、下記URLをご参照ください。
https://varinos.com/services/flora/
CD138免疫染色検査
慢性子宮内膜炎検査の一つです。子宮内膜組織を採取し、細菌などの炎症による子宮内膜間質への形質細胞(CD138陽性細胞)の出現を検出します。
子宮鏡検査(HFS)
子宮鏡検査は子宮内に内視鏡を挿入して、子宮内を直接観察する検査です。
直径およそ3mmの細く柔らかいスコープを使用しておこなうため、検査に伴う痛みは少なく、短時間で終わります。この検査により、ポリープや筋腫などの異物の有無や子宮内膜の状態を観察し、慢性子宮内膜炎、子宮内法癒着などの症状を見つけることができます。
原因不明の不妊の検査としても行われます。
子宮卵管造影検査(HSG)(現在当院では行っておりません)
X線による透視を行いながら子宮口から造影剤を注入し、子宮の形をみたり、卵管が閉塞していないかを調べたりする検査です。この検査の後に自然妊娠することも少なくなく、とても大切な検査と言えます。
フーナーテスト(性交後試験)
性交後に腟に射精された精子は、直接子宮に入るわけではありません。子宮の入り口から排卵日前後に分泌される「頸管粘液」という透明なおりものと混ざることで、子宮の中へと自力で泳いで行きます。
そして子宮の入り口の頸管粘液の中の精子の数と動きを調べることにより、子宮内に十分な精子が侵入しているかどうかを予測しますが、これをフーナーテストと言います。
排卵日の深夜または早朝に夫婦生活をして12時間以内に受診していただき、頸管粘液中に運動している精子がいるかどうかを調べる検査です。粘液中に精子が確認できなければ無精子症や抗精子抗体、子宮頸管炎などが疑われることもあります。
フーナーテストの結果が不良の方は、子宮の中に精子を直接注入する不妊治療(人工授精)にステップアップする目安にする場合があります。反対にフーナーテストが良好であれば人工授精はあまり有効とは言えませんので、体外受精を検討したほうが良いと考えられます(卵管の先での卵子のピックアップ障害の可能性があります)。
男性不妊症の主な検査
問診
女性と同様に、男性についても、まずは問診を行います。日頃の生活習慣や既往歴などを確認して、不妊症の原因となるものが無いかどうかを調べます。
精液検査
男性不妊症の診断・治療において最も基本的な検査で、精液の量や濃度、運動率、精子形態などを調べます。精液検査は不妊治療を行う上では重要ですが、フーナーテストが良好な場合には通常、精液検査も良好であることがほとんどなので、省略することができます。また、男性の精液の性状は日に日に変動するため、悪い結果が出たとしても、再度検査をして「問題無し」と言われるケースもあります。
精液検査で異常を認められた場合には、内分泌検査(男性ホルモンや性腺刺激ホルモンを調べる)や染色体・遺伝子検査(精子形成障害の原因を調べる)などが行われることもあります。